输卵管妊娠
现在位置:首页>>疾病百科>>输卵管妊娠
卵子在输卵管壶腹部受精,受精卵因某些原因在输卵管被阻,而在输卵管的某一部分着床、发育,发生输卵管妊娠。以壶腹部妊娠为最多,占50~70%;其次为峡部,占30~40%;伞部、间质部最少见,占1~2%。
【诊断】
典型病例具有急性腹痛,短期闭经及不规则点滴阴道流血,且多有原发或继发不孕史;检查时患侧输卵管胀大压痛;内出血多时,则出现失血性休克。对诊断仍可疑者,可采用辅助检查方法进行诊断。
【治疗措施】
对输卵管妊娠的治疗,历来主要方法是手术,近十余年来由于高敏感度放免测定β-hCG及高分辨B超和腹腔镜的开展,异位妊娠早期诊断显著提高,因此保守手术及药物治疗更多的应于临床。
一、手术疗法
(一)输卵管切除术:无论是流产型或破裂型输卵管妊娠,输卵管切除可及时止血,挽救生命,在已有子女不再准备生育的妇女,可同时行对侧输卵管结扎。在需要保留生育能力的妇女,如果输卵管病灶太大,破口太长,损及输卵管系膜及血管和/或生命指征处于严重状态时亦应作输卵管切除。在行保守性手术中输卵管出血,无法控制应当立即切除输卵管。
手术可在针麻或局麻下进行,剖腹后应首先止血,用钳子钳住出血点,使出血停止。休克时快速输血,待休克好转后,再按步骤进行病侧输卵管切除。如同侧卵巢正常者应保留。如对侧输卵管正常,患者要求绝育者应施行结扎。对侧卵管有病损,则根据病人情况、要求及病变情况处理,原则上应尽量缩短手术时间,不应在急性失血期或有炎症情况下,考虑输卵造口术。腹腔游离血液无明显感染者,可作自家输血,尤其在血源缺少的情况下,自家输血为抢救失血性休克极为有效的措施。这时血液不凝,无粘稠状,无臭味,显微镜下红细胞破坏不超过30%。每100ml血液中加3.8%枸橼酸钠10ml,自家输血500ml以上应给10%葡萄糖酸钙10~20ml,以免枸橼酸中毒。自体输血无需配血能及时补充血容量,对内出血多严重休克病人是非常必要的,可节约库血,减少经济负担,且自家血红细胞新鲜,携氧能力强,还可避免血清性肝炎等传染病。近年来有的人提出自家输血可不加抗凝剂并在临床上应用,但回收输血的凝固程度因人而异,为了充分发挥自家输血的优点,还是加枸橼酸钠或ACD液抗凝为宜。
(二)保守性手术:所谓保守性手术,原则上是去除宫外妊娠物,尽可能保留输卵管的解剖与功能,为日后宫内妊娠创造条件。
指征:年青妇女本次输卵管妊娠为首次妊娠;无子女已经切除一侧输卵管。
手术方式:输卵管切开清除胚胎术,在患侧膨大部位,在系膜表面与输卵管纵轴平行切开1~2cm,轻轻将妊娠物挤出,然后用细丝线或0/8无创伤缝线在显微镜下将切口缝合。亦可采用开窗术,即不缝闭切口,而将切缘间断缝合止血,使成一“窗口”。如为峡部妊娠则切除病灶端端吻合,峡部近子宫角处可行输卵管子宫角植入术。
术后防止粘连是保留生育能力重要措施之一,可在腹腔中放置中分子右旋糖酐250~300ml或0.25%普鲁卡因100ml,氢化考的松250mg,甘油10ml。术后治疗,对恢复生育能力亦甚为重要,如适时输卵管通水,活血化瘀中药治疗等。
(三)腹腔镜手术:在腹腔镜下首先用冲洗器冲洗及吸出盆腔内积血,找到孕卵着床部位。如为壶腹部位妊娠,则可直接从壶腹部(经伞部)吸出或用大匙钳夹出妊娠物。如为峡部或间质部妊娠,则需做输卵管切开术。在系膜处注射5%POR-8 20~30ml使局部缺血,可防止切开卵管时出血,在卵管背侧卵管凸起处电凝后剪开卵管壁,直至妊娠物暴露出来。用两把无创伤性器械分离开卵管壁后,用大匙钳将妊娠物慢慢清除,最后用冲洗器冲洗着床部位,用腹腔内打结法缝合卵管浆膜以关闭创面。
二、中西医结合治疗
根据八纳辨证,输卵管妊娠属于血郁小腹,痛则不通的实症,因此应以活血祛瘀止痛为治疗的原则,结合病人寒、热、虚、实辨证加减并结合临床分型(休克型、稳定型、包块型)用药。
(一)休克型:内出血多。休克阶段,要注意虚、实两方面,同时兼顾患者体质的寒热。因输卵管妊娠本身为实症,而内出血,血压下降、面色苍白、出冷汗、脉虚弱又为虚症,要根据病人当时情况,进行分析,如虚症较重,用人参补气,以防血虚,同时佐以活血祛瘀,以促使内出血吸收。
方药:丹参30g、赤芍10g、桃仁10g、乳香10g、没药10g。水煎300ml,分两次服。虚重者加人参,疼痛严重者加元胡,并同时抢救休克,输血,输液,给氧,保温,使收缩压保持在12kpa柱左右。
在治疗过程中要严密观察病人脉搏、血压、腹痛及血红蛋白等,以明确是否继续内出血;患者必须绝对卧床休息,勿过早活动,尽量减少突然体位变化和增加腹压之因素。应在有输血及随时能剖腹的条件下进行。此型宜立即手术治疗,个别患者已多次腹部手术拒绝再次手术,可考虑。
(二)稳定型:病情稳定,血压平稳,腹痛减轻,腹腔内游离血已初步形成包块或部分吸收,腹部压痛反跳痛减轻,移动性浊音逐渐消失。阴道检查可能触及包块。根据主方可适当给予清热解毒药如加黄芩、双花、连翘等以预防感染。此期仍以卧床休息为主,逐渐适当活动。
(三)包块型:本型为小腹血瘀实证,有包块。除用主方活血祛瘀外,应加用化坚破积之药物,以消除包块。用善破症瘕之三稜、莪术。但应注意三稜、莪术等攻坚药,如使用时间过长,有引起虚证这可能。故应根据症状、脉象给予党参、黄芪等补气药物。为加速包块吸收可给予外敷软坚膏:大枫子15g,木鳖子15g,铜绿15g,加大枣10个去核,混合均匀,共研细末,用纱布包好,置于下腹,外加热敷。或以麝香0.6g,樟脑6g,血竭9g,松香9g,银珠9g。后4味药共研细末,摊置布块上用火烤化,最后加入麝香,外贴于下腹包块处。
孕卵未中绝,妊娠试验呈阳性者,可加用蜈蚣二条、牛膝15g、天花粉9~15g、牙皂9g以消灭胚胎,使妊娠试验呈阴性。但效果不太满意。也可在β-hCG及B超监测下治疗,也可同时加用MTX加速孕卵中绝。
三、药物治疗
氨甲喋呤(methotrexate,MTX)主要是用于输卵管妊娠未破裂型,输卵管浆膜完整,无活动性出血,输卵管妊娠产物处直径<3~4cm,腹腔中血液<100ml,β-hCG<3000mIU/ml,生命体征稳定、年轻、要求生育者。
用药方法:①MTX口服0.4mg(kg·d),5天为1疗程。一般用量为25mg/d,用5天,毒性反应无,临床很少应用;②MTX肌注0.4mg/(kg·d),5天为1疗程。有作者报告23例异位妊娠,治疗后95.7%孕体吸收,经造影或腹腔镜证实10/19(52.6%)患者输卵管通畅;③MTX-CF方案,甲酰四氢叶酸(citrovorum factor,CF),CF可逆转MTX毒性作用,为目前最常用方法。当MTX用量为1mg/kg时,血浆浓度达10-8M,必须用CF解救,方能达到疗效高而毒性小。MTX静脉滴注时间<4小时,CF为MTX的1/10,两者间隔时间为24小时;④MTX局部注射,在超声波引导下用MTX注入孕囊;或腹腔镜直接注视下输卵管内注射。药物疗法过程中必须严密观察腹痛,生命体征,及药物毒性反应。并用β-hCG及B超监测输卵管局部情况。
【病因学】
一、输卵管炎症 慢性输卵管炎,输卵管内膜因炎症粘连形成狭窄部,输卵管曲折或输卵管周围有炎症粘连,常使孕卵受阻。输卵管炎不仅引起形态上的变化,且使输卵管内膜纤毛常有缺损,输卵管蠕动能力降低,影响孕卵移行。
二、输卵管发育不良或畸形 输卵管发育不良者,其壁之肌纤维发育差或缺乏,内膜纤毛缺乏,其外形较正常输卵管细薄,并弯曲呈螺旋状,较正常为长。发育畸形者有多孔、憩室、双输卵管口或另有一发育不全的输卵管,为副输卵管。
三、输卵管的子宫内膜异位症 子宫内膜组织可侵入输卵管间质部,使间质部增厚,管腔狭窄或阻塞为输卵管妊娠原因之一。有人提出,异位于输卵管、卵巢、盆腔的子宫内膜,对受精卵可能有某些趋化作用,诱发受精卵在宫腔以外的位置着床。
四、盆腔内肿瘤压迫或牵引 可使输卵管变细变长,迂回曲折,阻碍孕卵通过。
五、节育措施与异位妊娠 宫内节育器是否会引起异位妊娠,是一个人们关注和争议的问题。1965年李普首先报告了IUD使用者,有较高的异位妊娠。多数学者认为惰性或活性IUD能有效的防止宫内妊娠,部分防止输卵管妊娠,而不能防止卵巢妊娠。近年来国内外带器异位妊娠发生率明显增加。
绝育术后再通、新生伞、技术错误等均可形成输卵管妊娠。
六、衣原体感染 是异位妊娠的一种单独存在的重要因子。当衣原体抗体滴度1∶16,相对危险性为2.91滴度1∶64则为3.0。
【病理改变】
一、输卵管妊娠的变化及结局 输卵管妊娠时,由于输卵管缺乏完整蜕膜,孕卵植入后,其绒毛借蛋白水解酶的破坏作用,直接侵入管壁肌层,破坏肌层微血管,引起出血。血液注及孕卵滋养层及周围组织之间,孕卵则被一层肌纤维与结缔组织组成的包膜所包围。随着孕卵着床部位不同,可发生不同的结局。
(一)输卵管妊娠流产:多发生在输卵管壶腹部(图1)。其生长发育多向管腔膨出,因包膜组织脆弱,常在妊娠6~12周破裂,出血使孕卵落入管腔。由于接近伞端易被挤入腹腔。如胚胎全部完整地剥离流入腹腔,流血量往往较少,形成输卵管完全流产。有时胚胎分离后仍滞留于输卵管内,血液充满管腔,形成输卵管血肿。胚胎死亡后,多数被吸收,但亦可形成输卵管血性胎块。如输卵管血肿机化,血红蛋白消退后,亦可形成肉样胎块。当壶腹部妊娠不全流产时,滋养叶细胞可在相当长的时间内仍保存有活力,且能继续侵蚀输卵管组织此起出血。由于反复出血,血液凝聚于伞端及输卵管周围,形成输卵管周围血肿,最后由于出血较多,腹腔内血液多聚集在子宫直肠窝而成子宫后血肿。
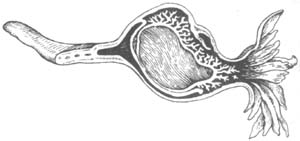
图1 输卵管妊娠流产
(二)输卵管妊娠破裂:多发生在输卵管峡部。由于管腔狭窄,孕卵绒毛向管壁侵蚀肌层及浆膜,最后穿透管壁,形成输卵管破裂(图2)。
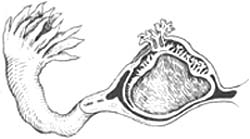
图2 输卵管妊娠流产破裂示意
输卵管妊娠流产,由于包膜内破裂,并无大血管损伤,仅仅从绒毛剥离处出血,故病程缓慢,可反复发作,但很少发生危及生命的大出血。但输卵管妊娠破裂,可引起输卵管壁内较大血管的裂伤,血液直接流入腹腔,出血常较严重,可危及生命。但亦有仅损伤较小静脉分支或虽损伤较大动脉分支,由于内出血造成低血压,使出血渐渐减少,血栓形成而暂时止血。峡部破裂发生时间较早,在受孕第一周即可发生(孕卵在受精后3~6天即具有植入能力),故可无闭经史,而临床已出现异位妊娠症状。在间质部着床的胚胎,可发育到3~4个月才开始破裂,此时症状似子宫破裂,出血极为严重。
在迁延性病例,常无法分清究系流产型或破裂型,因两种类型常交错出现。在临床上常可遇到输卵管不全流产后,由于残留绒毛的继续生长发育而又发生输卵管破裂。
(三)继发腹腔妊娠:输卵管妊娠破裂或流产时,胎儿已从穿孔处或伞端排出,而胎盘仍然附着于管壁或从破裂处向外生长,附着在子宫、输卵管、阔韧带、盆壁等处而形成继发性腹腔妊娠。如破裂口在阔韧带两层腹膜之间,则胚胎继续生长可发展成阔韧带妊娠或腹膜外妊娠,为腹腔妊娠的另一种类型。
(四)晚期输卵管妊娠:个别输卵管妊娠也可生长到妊娠晚期。
(五)盆腔血肿及感染:积聚在子宫直肠窝的血肿可通过腹膜的结缔组织反应渐渐为一层结缔组织包绕并与周围邻近器官粘连。
(六)胚胎或胎儿退化:有些输卵管妊娠可能由于自发性退化而愈,多发生在孕卵种植于输卵管壶腹部的粘膜皱襞,未侵入管壁。有的虽侵入管壁肌层,但因营养障碍,胚胎早期死亡,未至发生明显临床症状而自行退变,日后由于其他原因进行剖腹手术时始发现。
(七)其他:有时可见输卵管妊娠为双胎。对侧输卵管也可能因宫腔积血反流而积血。个别输卵管妊娠同宫内妊娠并存。
二、子宫内膜的变化 输卵管妊娠时,子宫肌肉受内分泌的影响,亦增生肥大,使子宫大于正常,且较软,但小于闭经月份。较显著的变化是在受精后不久,子宫内膜呈蜕膜改变。蜕膜的存在是与孕卵的存亡关联的。输卵管妊娠的胎儿常常仅生存一个较短的时期,胎儿死亡后,子宫蜕膜常整块(三角型)脱落,称子宫管型(照片1),或呈细小的碎片脱落。在不少的病例中,子宫内的退行性变化,使蜕膜在排出以前即已分解。有人认为50%病例有真正的管型排出。
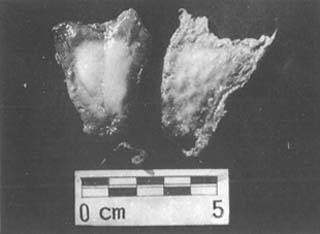
照片1 子宫蜕膜管型
孕卵死亡后子宫内膜呈退行性变化,故子宫内膜的表现,常随妊娠中绝的时间而定。
退行性分泌象:输卵管妊娠中绝后,部分绒毛尚能生存一个时期,且其中部分绒毛深入输卵管肌壁层,与母体紧密相连,故黄体的退化过程也较正常妊娠中绝后迟缓,因而新的卵泡成熟也推迟。在黄体退化的过程中,蜕膜随性激素的逐渐下降,表现出各种退化过程甚至萎缩,但蜕膜系子宫内膜分泌期极度发展的表现,故在退化过程中,始终保持分泌活动的现象。
再生象:退行性分泌象的内膜经一定时间后,逐渐再生,间质密度渐疏松,腺管呈圆形或椭圆形,腺上皮细胞呈圆柱状,胞核排列整齐,位于细胞底部或中央,大部分为增生期内膜。但如仔细检查,其中仍有极小部分为退化性分泌图象。因而异位妊娠的内膜图象多种多样,与性激素浓度、孕激素与雌激素比例、孕卵发育时间长短及距孕卵中止发育时间等因素有关。
【临床表现】
在输卵管妊娠未破裂前,一般没有明显的症状。有的患者有早期妊娠反应,即食欲不振、恶心呕吐、偏食等。有的患者有一侧阵发性下腹部隐痛。双合诊子宫无明显胀大或稍胀大,其一侧有包块,压痛,疑为输卵管妊娠而进一步作有关辅助检查而确诊。由于上述特点无明显停经史,无不孕史,少量阴道流血误认为宫内节育器的副反应,因而误诊率高,误诊更增加输卵管妊娠的危险性。早期诊断的关键在于,妇产科医师及妇女保健工作者思想上保持高度警惕。①放置IUD后出现不规则阴道少量流血、下腹痛,不论有无停经史,均应在治疗IUD副反应的同时,排除异位妊娠,作必要的检查,并告知患者自我监护,如腹部剧痛或大便坠痛应随诊,掉出组织可带来,经医生检查后送病理检查是否为蜕膜组织;②带器妊娠人工流产手术时吸空,应复查妊娠试验及B超检查以期在破裂前诊断明确。
在输卵管妊娠流产或破裂后,则临床现象明显。
一、症状
(一)腹痛:患者多因突发性腹痛来就诊,其发生率在90%以上。开始常为患侧下腹剧烈疼痛,如撕裂感,随即可能波及全腹。疼痛的程度与性质和内出血的量及速度有关。如为破裂,内出血量多且迅速,刺激腹膜而产生剧烈疼痛,且可波及全腹。如为输卵管流产,则出血较少,较缓慢,腹痛往往限于下腹或一侧,疼痛程度亦较轻。有少数病例出血量多,血流至上腹部,刺激膈肌,产生上腹部及肩部疼痛,常误诊为上腹急腹症。如反复破裂或流产,可以反复引起内出血。一次大量或多次小量内出血又未及时治疗者,血凝集于盆腔最低处(子宫直肠窝),而引起肛门处严重坠痛。
(二)闭经:输卵管妊娠往往有闭经。闭经时间长短,大多与输卵管妊娠部位有关。妊娠在峡部或壶腹部者闭经日期,常在6周左右即出现腹痛症状,很少超过2~3个月。在月经一向规则的妇女,月经过期数日,出现内出血现象,应考虑是否为输卵管妊娠。输卵管间质部妊娠,由于周围肌层组织较厚,常在妊娠3~4个月发生破裂,故有较长的闭经。询问病史时,应详细询问月经的量、质、持续天数与既往月经比较,不要将点滴阴道流血误认为是一次月经。少数输卵管妊娠的绒毛组织所产生的绒毛膜促性腺激素,不足以使子宫内膜达到闭经的反应,而无闭经现象。
(三)阴道不规则流血:输卵管妊娠中绝后,引起内分泌变化,随之子宫内膜发生退行性变化及坏死,蜕膜呈碎片状或完整排出,引起子宫出血。出血常是不规则点滴状,深褐色,需在病灶除去(手术或药物)后,才能完全停止。有少数病例的阴道流血较多,流血除来源于子宫内膜剥脱外,有人认为系来自输卵管。
(四)晕厥与休克:患者在腹痛同时,常有头昏、眼花、出冷汗、心悸,甚至晕厥。晕厥和休克的程度与出血的速度及量有关。
(五)不孕史:常有原发或继发性不孕史,上海报告的2822病例中,有不孕史者占66.28%。
二、体征
(一)全身检查:体温一般正常,休克时可能略低,当内出血吸收时,体温可稍高,而一般不超过38℃。内出血时血压下降,脉搏变快,变弱,面色苍白。
(二)腹部检查:腹部有压痛,明显的反跳痛,以病侧最为显著。腹肌强直较一般腹膜炎为轻,显示内出血所产生的血性腹膜刺激与一般感染性腹膜炎不同。腹腔内出血量多时可出现移动性浊音体征。出血缓慢者或就诊较晚者形成血肿,可在腹部摸到半实质感、有压痛的包块。
(三)阴道检查:阴道内常有少量出血,来自子宫腔。阴道后穹窿常常饱满,触痛。子宫颈有明显的抬举痛,即将子宫颈向上或向左右轻轻触动时,患者即感剧烈疼痛。在内出血多者,检查时常觉子宫有飘浮感。子宫正常大或稍大,稍软。子宫之一侧可触及胀大的输卵管。就诊时间较迟者,可在子宫直肠窝处触到半实质包块,时间愈长,则血包机化变硬。
患者的血红蛋白与红细胞值的高低与内出血多少及检查的时间有关。当急性内出血开始时,血红蛋白测定往往正常,因当时血液浓缩。1~2天后血液稀释,血红蛋白即下降;或继续出血,血红蛋白继续下降。所以在严密观察病人时,可重复测定血红蛋白,以作比较。白细胞数常常高达10×10 9/L。
【辅助检查】
一、B型超声 超声检查作为一种影象诊断技术,具有操作简便,直观性强,对人体无损伤,可反复检查等优点,但超声图象复杂,检查人员的技术与经验有较大悬殊,误诊率可达9.1%。
(一)宫内图象:宫内无妊娠囊,无胎芽及胎心原始搏动。但假妊娠囊声象图发生率约20%,系妊娠所致子宫内膜蜕膜化和宫腔内少量的贮留血液,一般轮廓不清楚,层次不完全,边缘不规整,不随妊周增大,有时反而缩小,仔细观察是可以鉴别的。
(二)宫旁包块或/及子宫直肠陷凹积液特征:宫外包块一般是妊娠囊、血肿及周围粘连的肠攀所组成。
1.输卵管妊娠破裂前,在宫旁见到一形态不规则、边缘模糊的低回声区,妊娠囊发育到一定程度,在低回声区内可见圆形或椭圆形妊娠囊暗区,少数病例甚至可看到囊内胎芽及原始胎心搏动,为诊断异位妊娠的确凿证据。据报道,看到前者占20%,胎心搏动者占12%。
2.发生输卵管妊娠流产时,血液从输卵管伞端流出,在宫旁包块和子宫直肠陷凹内见到少量游离液体,呈无回声或低回声暗区。
3.发生输卵管妊娠破裂时,妊娠囊经输卵管破口逸出早期,由于出血宫旁可见高回声区包块,内部回声分布紊乱,回声增强,妊娠囊包在血肿中,极少数病例可见到妊娠囊回声,甚至可见到胎芽及原始胎心搏动。如破裂时间较长,破口反复出血形成增大的宫旁包块,内部回声紊乱,反射强度不一,边缘增厚,临床上所见的陈旧性宫外孕。
(三)输卵管间质部妊娠在孕卵穿破入肌层之前,可见妊娠囊被包绕在增厚肌层内,其声象与子宫残角妊娠相似,两者较难鉴别。
二、测定绒毛膜促性腺激素 测定绒毛膜促性腺激素的技术近10多年来有了较大的改进。应用hCGβ亚单位放射免疫法能正确地测定早期妊娠,为诊断异位妊娠的较好方法。绒毛中的合体细胞,分泌绒毛膜促性腺激素,由于输卵管粘膜、肌层极薄,不能供给绒毛细胞所需的营养,异位妊娠在血浆中的β-hCG浓度较低,β-hCG放免法可测出第九天孕卵存在与否。在正常妊娠早期,每1.2~2.2天β-hCG量增加1倍,而86.6%的异位妊娠,其倍增时间缓慢,且其β-hCG的绝对值亦低于正常妊娠。
三、后穹窿穿刺 为目前诊断异位妊娠应用比较广的方法。如抽出为脓或浆液性液体,则可以排除输卵管妊娠。但若未抽出液体,亦不能排除输卵管妊娠。如肿块硬,不容易抽出内容物时,穿刺前可先注入生理盐水少许,再抽吸,如回抽之盐水呈红褐色,混有细小的血块,即可证实为陈旧性血肿。如抽出之血液系误穿入静脉中者,则放置短时间后血凝固,输卵管妊娠所致者则不凝。
为进一步提高后穹窿穿刺的诊断价值,还可将后穹窿穿刺血与末梢静脉血进行化验对比,前者血沉减慢,为血小板减少可靠的依据。不论输卵管妊娠流产抑破裂,也不论其发作的久暂,后穹窿穿刺血的血沉均明显变慢,平均慢12.1mm;血小板也显著减少,平均少10万。与此相反,误穿血管血与末梢血管血的血沉和血小板几乎完全一致。
四、腹腔镜 一般的宫外孕经上述检查均可确诊,对不典型的病例应用腹腔镜检查价值大,可详细观察宫外孕的部位和周围脏器的关系和粘连状态,在某些病例且可同时手术。
腹腔镜所见:输卵管妊娠着床部位呈肿瘤状,呈暗赤色,膨隆,表面血管增生怒张。如腹腔内有出血,视野发暗,又有凝血块附着,观察妊娠着床部稍困难时,腹腔内可用生理盐水充分洗净使视野清晰,易于观察到着床部位,同时可将腹腔内的血液及血凝块迅速吸净,确保良好的视野。
五、诊断性刮宫 借助诊断性刮宫,以观察子宫内膜变化,仅见蜕膜而未见绒毛,可以排除宫内妊娠。
此外,在异位妊娠,子宫内膜呈非典型增生近似子宫内膜癌的改变者约占10~25%。腺体高度弯曲,呈锯齿状,细胞浆泡沫状,核浓染,参差不齐等,如过度分泌型子宫内膜,即所谓阿瑞斯—斯塔列反应也有一定诊断意义。但患者就诊时,多已有较长时期子宫出血,内膜甚至已恢复到非妊娠状态。故诊断性刮宫对于宫外孕的诊断有很大局限性。
六、子宫输卵管碘油造影 应用于输卵管妊娠中绝前诊断有一定价值。即在输卵管未破裂前,行子宫碘油造影,有以下特征:
(一)子宫象呈弛缓扩张,由原来的三角形变成球形。
(二)看不见颈管象。
(三)拔除碘油造影之导管,造影剂不流出。
以上3点与宫内妊娠的碘油造影象相同,并有以下的特点与宫内妊娠不同。
(一)子宫象中不见着床部缺损象。
(二)宫腔边缘凹凸不平。
【鉴别诊断】
必须与以下疾病进行鉴别诊断:
一、早期妊娠流产 流产腹痛多较缓和,部位多在下腹中央,阵发性,一般阴道流血量多。阴道流血多少与全身失血症状相符合。腹部无压痛或稍有压痛,一般无反跳痛,无移动性浊音。阴道检查子宫颈无举痛,后穹窿不饱满,子宫大小与闭经月数相符,子宫旁无包块。对已有子女或流血较多者,可与患者及家属说明,行诊断性刮宫。
二、急性输卵管炎 无闭经史及早孕现象,无休克征。体温升高,腹肌紧张,下腹两侧均有压痛。阴道检查后穹窿不饱满,子宫正常大,两侧附件处常有增厚、包块及压痛,有时一侧显著。后穹窿穿刺有时可抽出脓液。白细胞及中性分类高,妊娠试验阴性。特别是出血性输卵管炎,不仅有下腹部压痛反跳痛,且有时可出现移动性浊音。后穹窿穿刺可抽出新鲜血液,术前难以鉴别,往往剖腹术后才明确诊断。但据报道,患者多数有近期人工流产史,hCG阴性,如内出血多者(有报道,多至大于1200ml者)剖腹探查也是必要的,可见输卵管增粗、充血水肿,见鲜血从伞端流出,病理为急性炎症,未见绒毛。
三、急性阑尾炎 无闭经及早孕现象,无阴道流血。腹痛多由上腹部开始,然后局限于右下腹部,常伴有恶心、呕吐,无内出血症状。检查右下腹肌紧张,阑尾点压痛反跳痛,无移动性浊音。阴道检查子宫颈无举痛,子宫正常大。如果阑尾炎症扩散波及右侧输卵管或范围更广,可有右侧附件压痛,或双侧压痛,否则两侧附件无明显发现。妊娠试验阴性,体温高,白细胞数增多。
四、卵巢囊瘤蒂扭转 有腹部包块史,如扭转自行缓解,腹痛为一过性;扭转后形成囊内出血,则腹痛呈持续性,但压痛、反跳痛仅局限于包块上及其周围。无移动性浊音。阴道检查子宫旁有压痛性囊肿。无闭经史及早孕现象,无阴道流血史,但应注意早孕往往促使已存在的卵巢瘤蒂扭转。
五、黄体破裂 多发生在月经前期,且往往发生在性交之后,而无闭经及早孕现象,无阴道流血,腹痛性质及体征同输卵管妊娠破裂,妊娠试验阴性。
六、巧克囊肿破裂 该病多发生在年轻妇女,易发生自发破裂,引起急性腹痛,但无闭经及早孕现象,无阴道流血。过去史可能有渐进性痛经,有盆腔包块史。
【预后】
输卵管妊娠破裂如能及时诊断,无论手术治疗或中医中药治疗效果均良好。间质部妊娠破裂如能及时诊断、抢救,效果亦好。目前几乎无死亡者。
异位妊娠后生育能力:异位妊娠患者大多迫切要求了解以后的生育能力问题。由于器质性或功能性病变所致的异位妊娠患者,以后不孕的机会增多,特别是患过盆腔炎症的30岁以上的妇女,正常宫内妊娠到达足月的可能性很小。第一次怀孕即系异位妊娠的生育能力更差。以后有宫内妊娠的可能性仅正常的1/10,即使能重新妊娠,再次异位妊娠的可能性可高达50%。
英文名称: Fallopian pregnancy;oviductal pregnancy;TP;tubal pregnancy
一级分类: 妇产科学*
二级分类: 产科-异常妊娠*